生活習慣病とは

生活習慣病は、食べ過ぎ、野菜の摂取不足、運動不足、喫煙、お酒の飲み過ぎなど不摂生な生活習慣によって引き起こされる慢性疾患のことです。代表的な病気には、糖尿病、高血圧症、脂質異常症、高尿酸血症(痛風)、肥満症、骨粗鬆症などがあります。これらの病気を放置していると、最終的には寿命を縮めてしまいます。しかし、早期から生活習慣を見直すことによって、予防や改善が期待できる部分も大きいと言われています。お早めに医療機関を受診し、必要な治療を受けるようにしましょう。
高尿酸血症
高尿酸血症とは主に「痛風」を引き起こす生活習慣病として知られています。血液中の尿酸の濃度が基準値を超えて高くなっている状態を指し、その基準値は7.0mg/dLとされています。
尿酸とはプリン体(体内で生成されたり、食物から摂取されるもの)が肝臓で分解された際に発生する老廃物です。プリン体は細胞の中にあり、細胞の新陳代謝や身体を動かしたり内臓を正常に機能させるためのエネルギー源として、必要不可欠な栄養素です。動物性・植物性のほぼすべての食品に含まれています。このプリン体を摂り過ぎることで尿酸の産出量が増えたり、腎機能が低下して尿酸の排泄量が減ってしまったり、あるいはその両方の要因によって尿酸値が上昇し、高尿酸血症となります。
成人男性の20〜25%にみられ、食事・飲酒などの生活習慣を含む環境因子のみでなく、核酸代謝関連酵素や尿酸トランスポーターの遺伝子変異の関与も指摘されています。
また、二次性の要因(利尿剤などの薬剤性、悪性腫瘍、甲状腺機能低下症、腎不全、脱水、腫瘍融解症候群など)で起こる場合もありますので、全身状態や服用中の薬をチェックすることが大切です。
痛風とは
高尿酸血症の初期にはあまり自覚症状はありません。しかし、尿酸値が高い状態を放置していると水に溶けにくい尿酸は結晶化します (尿酸塩)。余った尿酸は関節や関節を守る滑膜に溜まり、溜まり過ぎて剥がれると自己免疫が異物と判断し、血液中の白血球がそれを攻撃することがあります。炎症反応によって激しい痛みや腫れが引き起こされます。この状態が「痛風発作(痛風)」と呼ばれるもので、「風に当たっても痛い」ことからこの名がつけられました。
痛風は足の親指の付け根部分で起きることが多く、ほかには足の甲、アキレス腱のつけ根、膝の関節、手の関節などにも症状が現れる場合があります。痛風は発作が出てから24時間をピークに症状は和らいでいき、疼痛は14日以内におさまります。高尿酸血症自体が改善されないと、繰り返し発症することがあります。さらに関節を変形させたり、運動制限が必要になる場合もあります
高尿酸血症の状態が続くと、外耳の一部など身体の様々な部分に「痛風結節」と呼ばれる結節ができます。尿路結石や腎機能障害(痛風腎)を引き起こすこともあります。
高血圧症、脂質異常症、糖尿病、肥満、メタボリックシンドロームなどの合併が多く、腎不全や心血管障害、脳血管障害を引き起こすリスクとなるため、しっかり治療する必要があります。
治療について
治療は、痛風発作が起きているかどうか、によって異なります。
痛風発作が起きている場合
炎症や痛みを抑える薬物療法として、ナイキサン®などのNSAIDs、コルヒチン、グルココルチコイドがあります。腎機能障害や心不全を合併している場合、抗凝固薬と抗血小板薬を併用されている方はNSAIDs以外の治療薬を検討します。コルヒチンは痛風発作の前兆期や発作初期に使用します。
発作がみられている間は尿酸値を下げる薬は開始せず、症状が治まってからにします。すでに高尿酸血症の薬を内服されている方は継続します。
痛風発作が起きておらず、痛風関節炎・痛風結節がない場合
日頃の生活習慣を見直すことから始めます。アルコールを控え、プリン体を多く含む食品を控えます。プリン体を多く含む食べ物としては、鶏卵、魚卵、肉、魚、ビール、果物などがあります。肥満の方は減量しましょう。
尿をアルカリ化する食品(海藻類、大豆製品、野菜類など)や水分をよくとってください。乳製品の摂取が少ない集団では痛風発作が増加すると言われています。
また、運動療法にも尿酸値を下げる効果があります。
適度な有酸素運動を行うことが尿酸値を下げるためには有効です。ただし強度の高い運動、とくに無酸素運動は逆に尿酸値を上昇させます。楽~ややきつい程度の有酸素運動(ジョギング、サイクリング、水泳など)を1日30分以上、週5日以上行うことが望ましいです。
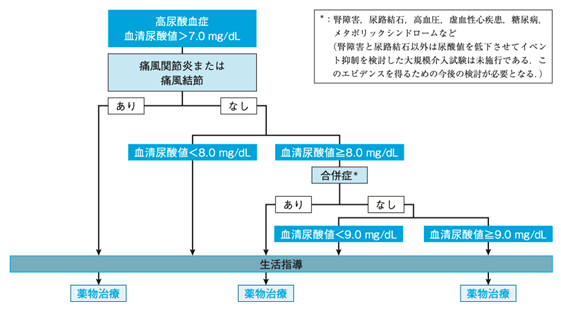
食事療法や運動療法では尿酸値が下がらず、痛風や尿管結石などを繰り返す場合は、尿酸降下薬を用います。
血清尿酸値8mg/dL以上で腎障害、尿路結石、虚血性心疾患、糖尿病、メタボリックシンドロームなどの合併症がある場合は、生活習慣を改善しながら薬物療法を開始します。
血清尿酸値9mg/dL以上では合併症がなくても痛風の発症率が高くなるため、6mg/dL以下を目指して薬物療法を行います。
高尿酸血症の分類としては、尿酸の排泄が低下するタイプ、尿酸の産生が過剰なタイプ、腎外での尿酸排泄が低下するタイプ、これらを併せもつタイプ(混合型)に分類されます。
尿路結石を合併する例や腎負荷型(尿酸の産生が過剰なタイプ・腎外での尿酸排泄が低下するタイプ)、中等度以上の腎機能低下例や混合型では尿酸生成抑制薬(フェブキソスタット、トピロキソスタット、アロプリノール)が用いられます。
「尿酸の排泄が低下するタイプ」には、尿酸の再吸収経路を阻害する薬(ドチヌラドなど)が選択されます。使用時には水分を多く摂取し(2L/日)、尿量を確保し、尿のアルカリ化薬を適宜併用します。
出典:高尿酸血症・痛風の治療ガイドライン第3版
メタボリックシンドローム
お腹がぽっこりと出ている方は内臓脂肪型肥満が疑われます。このような場合、血圧・血糖・脂質の数値が軽度の異常程度であっても、生活習慣病に罹患している患者様と同等に動脈硬化を促進させます。この状態をメタボリックシンドローム (通称「メタボ」)と呼びます。
内臓脂肪が蓄積している病態では、脂肪組織における慢性的な炎症、遊離脂肪酸の放出、アディポサイトカイン(脂肪細胞が分泌するホルモン。脂肪を燃焼してインスリンの働きを助けて糖尿病を改善する作用を持つ)の産生調節異常が起こっており、インスリンが効きにくくなる状態、すなわちインスリン抵抗性を引き起こし、脂質代謝異常・耐糖能異常・高血圧といった代謝障害をきたします。
放置し続けると・・・非メタボ集団に比べ2型糖尿病発症のリスクが4〜6倍、心血管疾患発症および心血管疾患死のリスクが1.5〜2倍となるため、早めに治療することが大切です。
具体的な診断基準は次の通りです。
1.必須項目
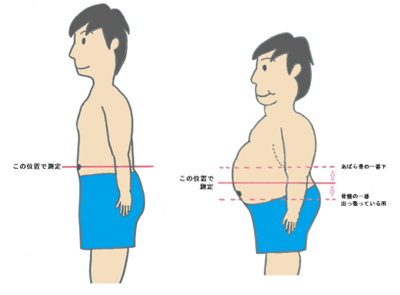
ウエスト周囲径(腹囲)男性 85cm以上、女性 90cm以上
(内臓脂肪面積 男女ともに100cm2に相当します)
※測定方法:立位、軽呼吸時、臍レベルで測定します。脂肪の蓄積が著明で臍が下方に偏位している場合は肋骨下縁と前上腸骨棘の中点の高さで測定します。
2.上記1. に加え、以下の3項目のうち2項目以上を満たすものをメタボと診断します。
| 血糖 | 空腹時血糖 110mg/dL以上 |
|---|---|
| 脂質 | トリグリセリド(中性脂肪)150mg/dL以上 かつ/または HDLコレステロール 40mg/dL未満 |
| 血圧 | 収縮期血圧(最高血圧)130mmHg以上 かつ/または 拡張期血圧(最低血圧)85 mmHg以上 |
満・肥満症
肥満とは、体重が多いだけではなく脂肪組織に脂肪が過剰に蓄積した状態で、BMI(肥満指数)が25 kg/m2以上で肥満と定義されます。日本人成人の肥満者は全年齢層の男性と中高年の女性で増加してきています。
BMIの算出方法は以下の通りです。
BMI=体重(kg)÷身長(m)÷身長(m)
標準(目標)体重(kg)=身長(m)×身長(m)×22
肥満による健康障害(詳細は下記)を合併する場合、あるいは内臓脂肪蓄積(腹部CTで内臓脂肪面積 100 cm2に相当する腹囲 男性85cm以上、女性90cm以上)の場合は、肥満症と診断されます。特にBMIが35kg/m2以上の場合、高度肥満または高度肥満症と診断され、より厳格な治療が必要となります。
BMI判定表、日本肥満学会の判定基準(成人)
| BMI | 判定 |
|---|---|
| 18.5未満 | 低体重(痩せ型) |
| 18.5〜25未満 | 普通体重 |
| 25〜30未満 | 肥満(1度) |
| 30〜35未満 | 肥満(2度) |
| 35〜40未満 | 肥満(3度) |
| 40以上 | 肥満(4度) |
肥満症に起因しないし関連する健康障害とは
日本肥満学会より肥満症の診断に必要な以下の11の健康障害は、減量によって予防や病態改善が期待できるものが挙げられています。(日本肥満学会(編): 肥満症診療ガイドライン 2022.)
- 耐糖能障害(2型糖尿病・耐糖能異常など)
- 脂質異常症
- 高血圧
- 高尿酸血症・痛風
- 冠動脈疾患(心筋梗塞・狭心症)
- 脳梗塞・一過性脳虚血発作(TIA)
- 非アルコール性脂肪性肝疾患
- 月経異常・不妊
- 閉塞性睡眠時無呼吸症候群(OSAS)、肥満低換気症候群
- 運動器疾患:変形性関節症(膝・股関節)、変形性脊椎症、手指の変形性関節症
- 肥満関連腎臓病
診断基準には含まれていませんが、肥満に関連する8つの健康障害も挙げられています。
- 悪性腫瘍:大腸癌、食道癌、子宮体癌、・膵臓癌、腎臓癌、乳癌、肝臓癌
- 胆石症
- 静脈血栓症・肺塞栓症
- 気管支喘息
- 皮膚疾患:黒色表皮腫や摩擦疹など
- 男性不妊
- 胃食道逆流症
- 精神疾患
肥満の分類
肥満は特発性(単純)肥満と二次性肥満に分類されます。肥満の原因は、過食、食物繊維の摂取不足、菓子類・超加工食品の過剰摂取などの食の質の低下、睡眠不足などの睡眠の質の低下、生活リズムの乱れやストレスに伴う過食・夜食・間食の増加などの生活習慣が複合的に合わさっています。その中で、原因の明らかな2次性肥満(内分泌性・薬剤性・遺伝性・視床下部性)が肥満の中の10%前後を占めるとされます。
- 内分泌性肥満:甲状腺機能低下症、クッシング症候群・クッシング病、インスリノーマ、性腺機能低下症、成人成長ホルモン分泌不全症、多嚢胞性卵巣症候群など
- 薬剤性肥満:グルココルチコイド製剤、非定型精神病治療薬、三環系抗うつ薬、リチウム製剤、インスリン製剤、チアゾリジン誘導体など
- 遺伝性肥満:Prader-Willi症候群など原因遺伝子をもつ家系に発症
-
視床下部性肥満:腫瘍、炎症や外傷による視床下部の器質的破壊、外科手術や脳血管障害による食行動調節中枢の障害など代表的な疾患
- Fröhlich症候群(性腺機能低下・尿崩症・視力障害など)
- empty sella症候群 (下垂体機能異常・視力障害など)
- Kleine-Levin症候群 (若年男性に多く、反復性仮眠を伴う)
まとめると以下の図のようになります。

肥満症の治療
基本は、食事療法や運動療法などの生活習慣の改善による減量です。薬物治療や外科手術を行う際にも生活習慣の改善は必須です。
肥満症では3~6ヶ月で現体重の3%以上、高度肥満症では5~10%の減量を目指します。3〜6ヶ月ごとに治療効果を評価し、合併する健康障害の状態に合わせて目標設定を見直します。6ヶ月の専門的な内科治療で体重減少や血糖コントロールの改善が不十分な場合は、肥満治療食の強化や薬物療法、減量・代謝改善手術を考慮します。
肥満症治療指針
| 肥満症 | 高度肥満症 | |
|---|---|---|
| 減量目標 | 現体重の3%以上 | 現体重の5~10% |
| 肥満症治療食 | 25kcal/kg×目標体重/日以下 | 20〜25kcal/kg×目標体重/日以下 |
| 運動療法・行動療法 |
| 経時的な体重・腹囲の計測、合併する健康障害の評価(3~6ヶ月を目安に治療効果を評価) |
| 目標達成した場合、目標の再評価・治療の継続 |
| 目標未達成の場合は、肥満症治療食の強化・薬物療法。高度肥満症では外科治療検討 |
※高齢者の肥満には下記の特徴があり、目標体重をBMI 22〜25 kg/m2と少し高めに設定することが推奨されています。
- 高齢者ではBMIが体脂肪量を正確に反映しないことも少なくない。内臓脂肪は加齢とともに増加する。
- 加齢とともに、サルコペニア肥満(単なる肥満と比べてよりADL低下・転倒・骨折・死亡をきたしやすい)が増加する。
- 高齢者のBMI低値や体重減少は認知症のリスクとなる場合がある。
- 肥満症の治療により、認知機能は改善する可能性がある。
- 肥満症は、高齢期のADL低下のリスクとなる。
- 肥満症の高齢者では減量により、脂肪量とともに骨格筋量が減少する可能性がある。
食事療法
基本は摂取エネルギー(kcal)の制限です。1日の摂取エネルギーを肥満症の場合、25×理想体重(=22×[身長m]2)kcal以下を、高度肥満症の場合、20〜25×理想体重(=22×[身長m]2)kcal以下を目安とします。
極端な食事制限では脂肪以外の筋肉量も減少し、基礎代謝が低下してしまうため、かえって瘦せにくい体質となってしまいます。そのため、食事療法に加えて運動療法を併用することが大切です。
一日のエネルギー量の内訳は基本、炭水化物50-65%、蛋白質13-20%、脂肪20-30%です。
フォーミュラ食(約180 kcal/食。糖質と脂質が少ない一方でタンパク質を十分摂取でき、ビタミン・ミネラル・微量元素を含む調整品)を一日一食だけ置き換えることで有効な肥満関連健康障害の改善がみられました。
フォーミュラ食を1日3-4袋使用して減量する超低エネルギー食(600 kcal/日以下)による治療を行う際は、入院が必要です。超低エネルギー食の禁忌例としては、心筋梗塞・脳梗塞発症直後、重症不整脈、重篤な肝・腎障害、妊婦・授乳中、1型糖尿病などがあります。
食物繊維の摂取が減量に非常に効果的です。繊維質が多い食品はよく噛むことにもつながり、満腹感が得られやすいです。また、大腸を刺激しやすくなり、便通も良くなります。
腸内細菌は食物繊維を餌にして発酵した短鎖脂肪酸(酪酸、酢酸、プロピオン酸) を作りだします。短鎖脂肪酸は抗炎症作用・免疫調節作用・抗肥満作用・抗糖尿病作用・抗がん作用・心血管保護作用・肝臓保護作用・神経保護作用などを持つと言われています。 酪酸は消化管に分布する免疫細胞に働きかけ、消化管の炎症と発がんを抑制します。酢酸は脳に働き食欲を低下させ、脂肪組織や免疫細胞に働きかけて、抗肥満、抗発がん、喘息の緩和などに寄与するとされます。プロピオン酸はGLP-1などの消化管ホルモンの分泌を促進します。
しかしながら、不溶性食物繊維を多く摂ると便通が悪化することもあります。水溶性食物繊維と不溶性食物繊維を1:2~1:3の比で配合すると、便秘の悪化が避けられます。
同時に血糖値や血中脂質の低下効果も期待できます。食物繊維を上手に摂って生活習慣病を改善しましょう。
当院ではフォーミュラ食(マイクロダイエット)を取り扱っています。詳細は診察時にお尋ねください。
運動療法
有酸素運動とレジスタンス運動を組み合わせることが良いとされています。有酸素運動は、ウォーキングやサイクリングなどの負荷が比較的少なく長時間続けられる運動です。レジスタンス運動は、腕立て伏せやスクワットなどの筋肉に負荷をかける動きを繰り返し行う運動です。軽度~中強度の運動を1日30分以上、毎日あるいは週150分以上行うことが効果的とされています。お忙しい方は、細切れでもよいので今より1日10分(1000歩程度)の歩行を増やすなど、少しずつ運動を増やしていきましょう。
行動療法
肥満の方は深夜の食事や睡眠不足など生活のリズムが崩れていることが多く、また早食いや荒噛みなども肥満につながります。体重増加につながる行動があれば、それに気づき、修正することが必要です。
寝る直前に食べる、ストレスを感じ食べることで解消するなどの行動があれば、まずやめてみます。
- 食行動質問表:現実的で具体的な質問に答える過程で、自らが食行動の問題点に気付くことが重要です。
- セルフモニタリング:体重・歩数・食事などを記録することも減量には有効とされています。特にグラフ化体重日記は、起床直後、朝食直後、夕食直後、就寝直前の1日4回の体重測定を行い、体重の日内変動・1週間の体重変動をグラフに記載します。記録したものを実際に人に見せて評価してもらうことが大事です。
- 30回咀嚼法:食事の際に口に入れたものを30回咀嚼してから飲み込むと決め、これができれば○、1回でも咀嚼回数が違えば×とするものです。早食いの改善、歯ごたえや味覚の回復、満腹感覚の改善が期待でき、内臓脂肪の脂肪分解効果も報告されています。
薬物療法
肥満症の薬物療法は、食事療法・運動療法・行動療法を行っても効果が不十分な方に対して、専門の医師の判断により使用が検討されます。薬物療法の対象は主に高度肥満症の方で、単に瘦せたいというだけでは対象にはなりません。現在、保険診療で長期処方できる肥満症治療薬は、漢方薬の防風通聖散と食欲抑制薬のマジンドール (サノレックス®) だけとなっています。
肥満症に使用できるお薬は今後増えていく予定です。
防風通聖散
漢方薬の一つです。便通を良くすることと体内のエネルギー代謝を改善して脂肪の蓄積を抑制することにより、体重減少効果があるとされています。防風通聖散は副作用が少ないことがメリットですが、体重減少効果は個人差が大きく、効果も比較的弱いことがデメリットとして挙げられます。そのため、防風通聖散は肥満症の治療というより便秘の改善を目的に用いるのが一般的です。
マジンドール
高度肥満症の治療にしか使用できず、覚醒剤に含まれるアンフェタミン類と似た作用を持つこともあり、3か月を超えて内服を継続することはできません。保険診療でマジンドールが使用されることは少ないです。
GLP-1作動薬(セマグルチド、ウゴービ®)
ウゴービ®は、2型糖尿病治療薬であるオゼンピック®と同一成分で、日本を含めた東アジアで実施された臨床研究において最大で約13.2 %の体重減少効果を認めました。このお薬は、2型糖尿病・脂質異常症・高血圧症のいずれかを有し、食事・運動療法を行っても十分な効果が得られない高度肥満症の方、あるいはBMIが27 kg/m2以上でかつ2つ以上の肥満症に起因ないし関連する健康障害を有する方に限られます。
通常、成人にはセマグルチドとして0.25mg 週1回皮下注射から開始し、その後は4週間の間隔で週1回0.5mg、1.0mg、1.7mg、2.4mgの順に増量し、以降は2.4mgを週1回皮下注射しますが、患者様の状態に応じて適宜減量します。いまのところ実施できるのは大学病院などの教育認定施設に限られています。
ウゴービ®は有効性が高く、また安全性も比較的高いことから、長期処方が解禁となる2025年以降に使用頻度が増加することが見込まれます。
GIP/GLP-1受容体作動薬(チルゼパチド、マンジャロ®)
糖尿病・肥満症の治療薬として非常に効果が高い薬ですが、肥満症のみの保険適応はありません。
オルリスタット
2024年4月に発売された市販薬「オルリスタット(アライ®)」は、内臓脂肪を減らしたい「肥満」の方を対象とした薬剤であり、「肥満症」の方には服用できません。この薬剤では、食事由来の脂肪の吸収を抑制することで、2~3 kg程度の体重減少が期待できます。副作用として肛門からの油の漏れや便の漏れが起こることがあります。
服用できるのは、18歳以上で腹囲が男性 85 cm以上、女性 90 cm以上、BMI 35 kg/m2未満の肥満で、かつ肥満症に起因ないし関連する健康障害がない方です。また、アライ®を購入するには、定期的に健康診断を受診していること、生活習慣の改善を3ヶ月以上行っていること、薬剤師と相談を行うこと、購入の1か月前から体重や腹囲を記録していること、などの条件を満たす必要があります。
手術療法
以下の方は手術を検討致します。
- 受診時にBMI35kg/m2以上の2型糖尿病で糖尿病専門医や肥満症専門医による6ヶ月以上の治療を受けてもBMI 35 kg/m2以上が継続する場合は血糖コントロールの如何に寄らず、減量・代謝改善手術が治療選択肢として推奨されています。
- 受診時にBMI32kg/m2以上の2型糖尿病で6か月以内に5%以上の体重減少を達成できないか、達成できてもHbA1c 8.0 %以上と血糖コントロールが不良な場合は減量・代謝改善手術を治療選択として検討されます。
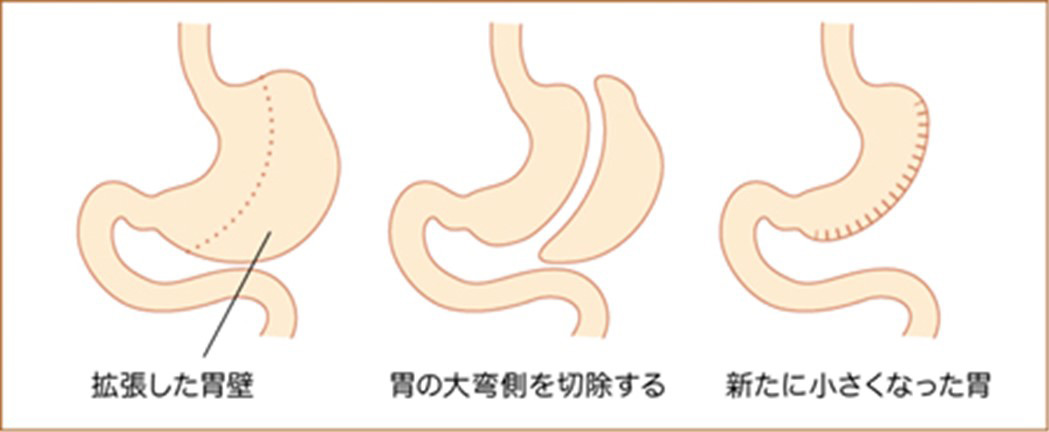
減量手術(日本で保険適応があるのはスリーブ(袖)状切除術)により糖尿病や癌のリスクが低下したり、血糖コントロールが改善したりすることが報告されています。
スリーブ状胃切除術
レジデントのための内分泌代謝教室 米国専門医に教わる全13章 第3章より