糖尿病とは?

糖尿病は、インスリン(膵臓から出るホルモンで、血糖を調節する働きをもつ)が十分に働かないために、血糖値(血液中のブドウ糖濃度)が正常範囲を超えて高い状態が続く病気です。血糖値が高いままで放置されると、血管が傷つき、全身の組織に動脈硬化や障害を及ぼします。
糖尿病の発症初期や程度が軽い場合にはほとんど症状が無く、健康診断などで発見されることが多いです。無症状であっても、血糖値が高い状態が続くと、将来的に失明・腎不全・足の切断・心筋梗塞・脳梗塞など、全身に多様な病気を生じます(これを合併症といいます)。早期に診断し、適切な治療を行うことで、合併症の確率を下げられる病気です。
糖尿病の予備群・境界型って?
健康診断で「糖尿病の予備群や境界型」といわれたことのある方は、食生活の改善や運動をすぐに始めましょう!2型糖尿病の多くは、突然血糖値が高くなるのではなく、何年もかかって血糖値が高くなり、糖尿病に至ります。「糖尿病の予備群」や「境界型」は、糖尿病と診断されるほど血糖値が高くないけれども、正常よりは高くなってきた状態です。この段階から、身体の中ではインスリンが出にくくなったり、効きにくくなったりする変化が起き始めており、動脈硬化も生じ始めています。糖尿病の早期診断のためには75g経口ブドウ糖負荷試験(75gOGTT)が有効です。
糖尿病の診断基準
糖尿病の診断には、高血糖が慢性的な状態であることを確認する必要があります。
以下の①と②を確認し、診断されます。
①高血糖であることの判定
血糖値は食事の影響を大きく受けます。血糖値は、食事の直後に上昇し、時間が経つと低下します。そのため、どのタイミングで測定した血糖値かによって、高血糖の判定基準が変わります。診断基準で定められている血糖測定のタイミングは、空腹時・随時・75gOGTT 2時間後の3つです。(75gOGTTについては下記に詳細記載)
高血糖の判定
- 空腹時血糖値:126mg/dL以上
- 随時血糖値:200mg/dL以上
- 75g経口ブドウ糖負荷試験 2時間後の血糖値:200mg/dL以上
空腹時血糖値とは、最終の食事から10時間以上開けて測定した血糖値です(飲水は問わない)。前日の夜から絶食とし、翌朝の食事前に測定することが一般的です。一方、随時血糖値は食事とは関係なく測定した血糖値のことを指します。75gOGTT 2時間後の血糖値は、専用の甘い飲料を使用して測定します。
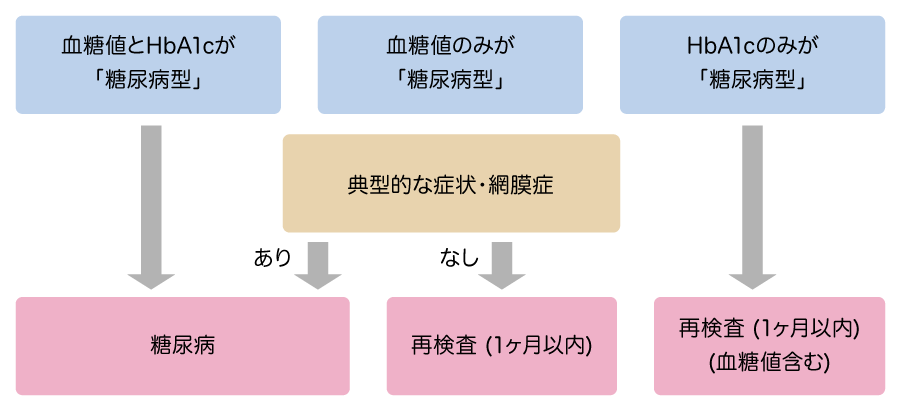
②高血糖が慢性的であることの判定
高血糖が慢性的であることの判定は、糖尿病の典型的な症状(口渇、多飲、多尿、体重減少)を認める場合、糖尿病網膜症の存在、HbA1c(ヘモグロビン・エー・ワン・シーと読みます)6.5%以上で行います。HbA1cは、血液中のヘモグロビンのうち、糖が結合しているものを指します。HbA1cは過去1〜2か月の平均血糖値を反映する指標で、高血糖が慢性的に持続すると増加します。また、HbA1cは治療効果の判定にも使用されます。
75gOGTTとは?
ブドウ糖の経口投与後の血糖を評価する試験で、体内でのブドウ糖処理能を反映するため、軽度の糖代謝異常の有無を調べるのにも有用です。
方法
- 150g以上の糖質を含む食事を3日以上摂取する。
- 10〜14時間絶食後の朝空腹時にトレーランGR(ブドウ糖75g含有水)を5分以内に経口摂取し、2時間値の血糖値を測定する。
(通常は、摂取前、摂取後30分・1時間値も測定する)
空腹時血糖値・75gOGTTによる判定
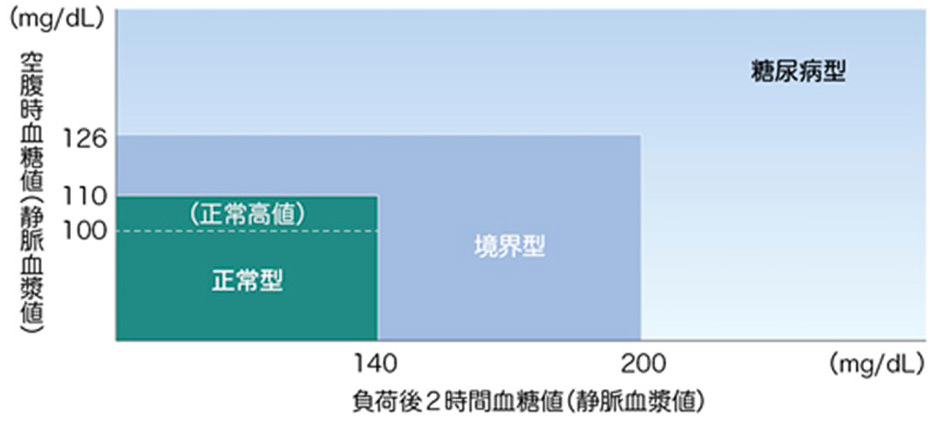
- 正常型:空腹時血糖値110mg/dL未満(正常高値:100mg/dL以上)かつ75gOGTT2時間値140mg/dL未満
- 境界型:空腹時血糖値110mg/dL以上126mg/dL未満または75gOGTT2時間値140mg/dL以上200mg/dL未満
- 糖尿病型:空腹時血糖値126mg/dL以上または75gOGTT2時間値200mg/dL以上
75gOGTTが推奨される場合
強く推奨される場合
- 「糖尿病疑い」が否定できないグループ
- 空腹時血糖値が110〜125mg/dLの場合
- 随時血糖値が140〜199mg/dLの場合
- HbA1cが6.0〜6.4%の場合
検査を行うことが望ましい場合
- 糖尿病でなくとも将来糖尿病を発症する可能性が高いグループ
- 高血圧・脂質異常症など動脈硬化のリスクをもつ場合
糖尿病の診断の流れ
糖尿病の原因
糖尿病の発症には、遺伝的な要因、生活習慣が関与します。特に生活習慣の影響は大きく、過食と運動不足が誘因になります。糖尿病を発症する他の原因には、何らかの病気による膵臓摘出、ステロイド剤の使用、Cushing症候群などがあります。
糖尿病の分類
糖尿病は①1型、②2型、③その他の特定の機序・疾患によるもの、④妊娠糖尿病に分類されます。
-
1型糖尿病は、膵臓のインスリンを分泌する細胞が障害され、インスリン分泌量が低下することで発症します。主に小児や若年者に生じ、口渇・多飲・多尿・体重減少といった症状が急激に出現することが特徴です。インスリンが絶対的に欠乏するため、基本的にはインスリン注射による治療が必要になります。糖尿病全体の中では10%以下で、頻度は高くありません。
発症・進行の違いによって
1) 劇症、2) 急性発症、3) 緩徐進行の3タイプに分類されます。- 劇症1型糖尿病:ウイルス感染などを契機にわずか数日間で膵臓のβ細胞のほぼ全てが破壊され、ケトアシドーシスという深刻な状態に急速に進行するタイプです。
- 急性発症1型糖尿病:小児期や青年期に好発する1型糖尿病で、膵臓のβ細胞の破壊が週単位~月単位で進行し、膵臓のβ細胞が正常の約20%以下に低下したときに高血糖に伴う症状が出現します。
- 緩徐進行1型糖尿病:一見すると2型糖尿病のように見えるタイプです。膵島関連自己抗体が陽性で月単位~年単位でインスリン分泌が低下してきます。高齢になってインスリン治療が必要になるケースもあります。
- 2型糖尿病はインスリンが効きにくくなるタイプの糖尿病です。糖尿病全体の90%を占めます。2型糖尿病は、主に成人で発症します。進行は緩徐で、自覚症状があまり出ないのが特徴です。そのため、健康診断で指摘され、発覚するケースが多くあります。発症には遺伝的要素も関与しますが、生活習慣の関与が大きいとされます。過食や運動不足や肥満が、2型糖尿病発症の代表的な原因です。
- この2つ以外に膵臓や肝臓の病気・ホルモンバランスが崩れる内分泌疾患(Cushing症候群・甲状腺機能亢進症など)・薬剤性(ステロイドやホルモン治療・抗癌剤など)などの二次性糖尿病や遺伝子異常で起こる糖尿病(MODY・ミトコンドリア糖尿病など)もあります。
- 妊娠糖尿病とは、妊娠中に初めて発見された糖代謝異常のことで、診断基準も上記3タイプの糖尿病と異なります。妊娠によりインスリンが効きにくくなることが原因です。
妊娠糖尿病の診断基準
妊娠24週頃に行う50gブドウ糖負荷試験で1時間値が140mg/dLを超える場合や定期的な血液検査で高血糖が確認された場合に75gブドウ糖負荷試験が実施されます。この試験で、空腹時血糖92mg/dL以上、1時間値180mg/dL以上、2時間値153mg/dL以上のいずれか1点以上を満たした場合、妊娠糖尿病と診断されます。妊娠糖尿病は、妊娠中の病気の中でも特に高い発症率を持ち、妊娠している方の7~9%がこの診断を受けています。
妊娠中の高血糖は胎児発育不全や巨大児などの合併症の原因となるため、厳格な血糖コントロールが必要です。具体的な目標としては、食前の血糖値が95mg/dL未満、食後2時間の血糖値が120mg/dL未満です。
治療については食事療法が基本になり、食事を1日6回に分けて摂取(分食)するよう心がけます。1日の摂取カロリーは、30×理想体重(=[身長(m)]2×22)に付加量を加えたものとなります。付加量については、妊娠初期が50kcal、妊娠中期が250kcal、妊娠後期が450kcalとなりますが、妊娠前のBMIが25以上と肥満がある場合には付加量は適用されません。食事療法を行ったにもかかわらず、血糖値が目標を達成できない場合は、出産までインスリンを使用して血糖管理を行います。
出産後は通常の食事に戻すことができますが、妊娠糖尿病の方は将来的に糖尿病を発症する確率が、妊娠糖尿病のない方と比較して約7倍高くなることが示されています。出産後も定期的な健康診断を受け、ご自身の血糖状態を確認していくことが重要です。
糖尿病が進行すると・・・
糖尿病になったとしても、発症早期は多くが無症状です。しかし、糖尿病を治療せずに放置すると、様々な合併症が出現してきます。いわゆる「糖尿病性細小血管症(三大合併症)」と「糖尿病性大血管症」です。三大合併症は、神経・眼(網膜)・腎臓に生じます。大血管症には心臓や脳などの大きな血管の動脈硬化が促進されることで起こる心筋梗塞や脳梗塞などがあります。
糖尿病性神経障害
最も早期に出現しやすい合併症は、神経障害です。初期症状として多いのは、足のしびれや痛み、感覚低下です。痛みの感覚も鈍くなり、足の怪我にも気付きにくくなります。足に合った靴を履く、靴に異物が入っていないかを常日頃から確認するなどの対応が必要になります。
自律神経障害が起こると立ちくらみや便秘・下痢、発汗異常・勃起障害(ED)を生じます。
糖尿病網膜症
次に出現しやすい合併症は、糖尿病網膜症で失明の原因として緑内障に次いで2番目に多いです。糖尿病初期だけでなく進行した段階でも自覚症状を認めないことが多いです。
視野に煙のすすのような黒い影が見える、小さな虫が飛んでいるように見えるといった症状が出ることがあります。最終的には眼内で出血・網膜剥離・血管新生緑内障が生じ、失明に至ることもあります。定期的に眼科を受診し、網膜症の早期発見・治療をすることが重要です。
糖尿病性腎症
三大合併症の中で、最後に出現するのが糖尿病性腎症で、日本人の透析療法が必要になる原因の第1位です。初期には微量のたんぱく尿が出るだけで自覚症状はありません。進行するとネフローゼ症候群(尿から大量のたんぱく質が出ていく病気)、最終的には腎不全に至ります。腎不全になった場合は透析治療が必要になります。進行を抑制するためには、血糖のコントロール、血圧のコントロール、食事療法が必要になります。
糖尿病性大血管症(動脈硬化性心血管疾患)
三大合併症には含まれませんが、糖尿病の合併症として見逃せないのが動脈硬化です。動脈硬化は心筋に酸素を供給する冠動脈にも生じます。動脈硬化により冠動脈の内腔が狭くなると、心筋が酸欠状態になります。その結果、胸が圧迫されたり、締め付けられたりする狭心症になります。さらに進行した場合には、冠動脈が閉塞し、心筋がダメージを受けてしまう心筋梗塞に至る可能性もあります。糖尿病による神経障害を合併している場合には、胸の症状を自覚できないことがあります。つまり、自覚症状なく、心筋梗塞を起こしてしまうこともあります。定期的に心電図検査を行い、心臓の異常に気付くことが大切です。冠動脈の他に、脳の血管でも動脈硬化は生じます。最終的に、脳梗塞や脳出血を発症し、手足の麻痺、飲み込みの問題、話しにくさなどの後遺症を残すことがあります。下肢の血管に動脈硬化が起これば、末梢動脈疾患 (閉塞性動脈硬化症)を生じ、進行すると壊疽を起こします。この病気になると、歩行時に下肢の痛みを自覚することがあります。
糖尿病性大血管症を予防するには、糖尿病診断後の早期からの血糖コントロール以外に高血圧症、脂質異常症、肥満、喫煙といったリスク因子の管理が重要です。
糖尿病昏睡
三大合併症や動脈硬化は、緩徐に進行します。しかし、急激に生じる合併症もあります。治療中断や感染症を契機に、著明な高血糖になることがあります。その結果、高浸透圧高血糖状態、糖尿病性ケトアシドーシスと呼ばれる状態となり、意識状態が悪くなることもあります。
併発症
糖尿病は様々な併発症を引き起こします。非アルコール性脂肪性肝疾患(NAFLD)・非アルコール性脂肪性肝炎(NASH)、骨粗鬆症、認知症、歯周病、悪性腫瘍(がん)、心不全、感染症(肺炎)、うつ病など認めることも多く、併発症も勘案した血糖コントロールが大切になります。
糖尿病の治療目標
糖尿病を完治させることは、現時点では困難とされています。合併症・併発症の予防・管理を通じて糖尿病のある人が糖尿病のない人と変わらないQOL*・寿命を実現することが目標です。
QOLとは、Quality of life (クオリティ オブ ライフ)のことです。「生活の質」「生命の質」などと訳され、精神的、社会的活動を含めた総合的な活力、生きがい、満足度という意味が含まれます。
過去1~2か月間の血糖の平均値を反映するHbA1cを治療の指標として、年齢・罹患期間・臓器障害・低血糖の危険性などを確認しながら個々に設定します。
一般的には、HbA1cを7.0%未満にすることが目標です。このHbA1c 7.0%に対応する空腹時血糖値は130mg/dL、食後2時間値は180mg/dLとされています。
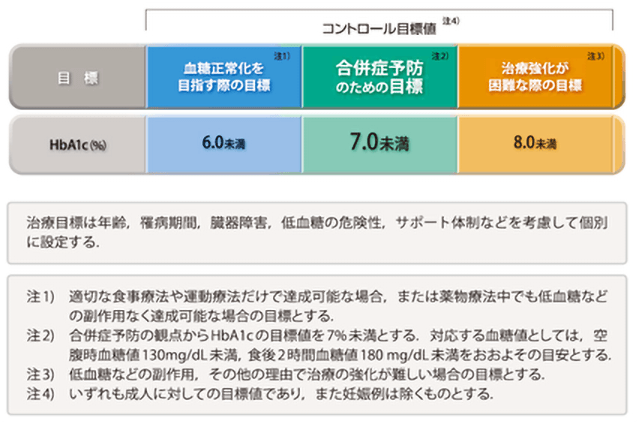
血糖値を下げる治療を強化しすぎると、低血糖の確率が増してしまいます。低血糖は脳に後遺症を残すことがある合併症です。血糖値をコントロールしつつ、低血糖を回避する必要があります。そのため、低血糖のリスクが高い場合は、目標とするHbA1cの値は高くなります。
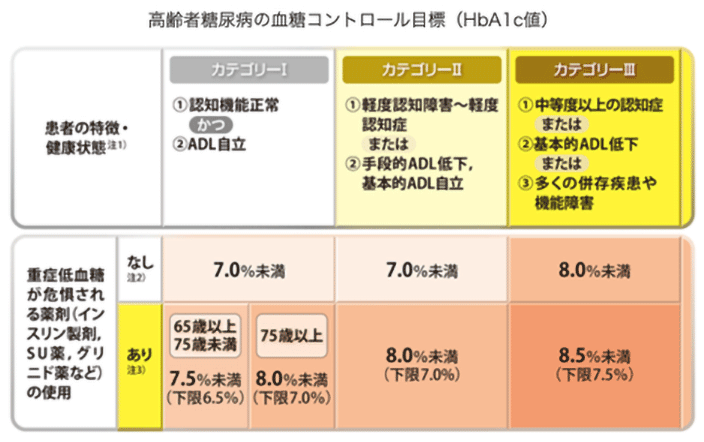
ライフステージに合わせた糖尿病の治療目標
加齢とともに耐糖能は低下し、糖尿病や耐糖能障害の頻度は高くなります。65歳以上の人口の約5人に1人は糖尿病です。
高齢者は低血糖を起こしやすく、高齢者糖尿病は認知機能障害、フレイル(体重減少・疲労感・歩行速度低下・筋力低下・身体活動低下の5項目のうち3つ以上当てはまる場合)、サルコペニア、低栄養などの老年症候群を約2倍起こしやすいと言われており、厳格な血糖コントロールが必ずしもよいとは言えません。認知機能、基本的ADL*(着衣・移動・入浴・トイレの使用など)、手段的ADL*(買い物・食事の準備・服薬管理・金銭管理など)、使用している薬剤などを確認しながら個別にHbA1cの目標を設定していきます。
ADLとは、日常生活動作 Activities of Daily Livingのことです。ADLのAはアクティビティー(動作)、DLはデイリーリビング(日常生活) を指します。
2型糖尿病の具体的な治療
糖尿病治療の基本は、生活習慣の改善です。日々の食事と運動を見直す必要があります。「糖尿病の予備群・境界型」の段階から心がけましょう。肥満の解消にもなります。
食事療法
食事は、規則的な時間にとること、栄養バランスを保ちつつエネルギーの摂取量を適正化することが大事です。食物繊維を多く含む野菜を食事の最初に摂取することで、食後血糖値の上昇を緩やかにできます。食事のはじめに野菜を摂取することを習慣にできると良いでしょう。
具体的には・・・
- 目標体重に応じた適正な総エネルギーの設定
総エネルギー摂取量の目安は、目標体重によって決まります。目標体重は65歳未満の場合は[身長(m)]2×22、65歳以上の場合は[身長(m)]2×22~25となります。総エネルギー摂取量(kcal/日) の目安は、目標体重(kg)×25~30(労作量による)です。
例えば身長150cmの方の1日の摂取カロリーは、約1240~1485 kcal(=22×1.5×1.5×25~30)となります。 - 規則正しい食事時間
1日3食をなるべく一定の時間に摂ることが大切です。朝食を抜くなど1日2食となると1回の食事量が増えてしまう可能性が高いです。また、早食いは食後の血糖値が上昇しやすくなり、血糖値の変動が大きくなります。結果、合併症を進行させてしまいます。なだらかな血糖上昇のために「野菜→タンパク質→糖質」の順に食べることを心がけてみましょう。 - 併発症に配慮した栄養素バランスと食材
バランスの取れた食事を心がけましょう。炭水化物や脂質の割合を極端に変更するダイエットは、筋肉量と代謝の低下を引き起こし、結果的にリバウンドしやすい体質を作ってしまったり、高齢者のフレイルのリスクとなるため、推奨されません。
運動療法
運動には、インスリンの効きを良くする効果があります。さらに食事のすぐ後に運動を行えば、食後高血糖を抑制できます。有酸素運動とレジスタンス運動の組み合わせが大切です。
有酸素運動(速歩・ジョギング・サイクリング・水泳など)は全力の60%くらいの力で週150分以上を目標に行いましょう。足にケガや病気がある方には、関節への負担が少ない水中運動もオススメです。
レジスタンス運動(マシーン・スクワット。腕立て伏せなど)は週2~3回行うことをオススメします。
運動療法は肥満度・合併症・併発症によって注意が必要な場合がありますので、相談しながら実践しましょう。
運動制限・運動禁止が必要な場合・・・空腹時血糖値250mg/dL以上、尿ケトン体陽性、眼底出血、腎不全、重度心疾患、急性感染症、高度の自律神経障害
薬物療法
食事や運動を行っても、HbA1cが目標値に達しない場合は、血糖値を下げる薬を使用します。
治療薬は以下の5つに分けられます。
治療薬の種類
- インスリンの効きを良くする薬剤
- インスリンの分泌を促す薬剤
- 食後高血糖を改善する薬剤
- ブドウ糖の排泄を促す薬剤
- 注射薬
- インスリンの効きを良くする薬剤:
インスリンの効果が低下することで血糖値が上昇することがあります。インスリンの効きを良くする薬剤によりインスリンの効果を改善し、細胞が糖を効果的に取り込めるように手助けします。 - インスリンの分泌を促す薬剤:
インスリンの分泌が不足することで血糖値が上昇することがあります。インスリンの分泌を促す薬剤は、膵臓のβ細胞に働きかけてインスリンの分泌を促し、血糖値を良好に保つのに役立ちます。 - 食後高血糖を改善する薬剤:
体内に糖を取り込みにくくすることで血糖値を改善します。 - ブドウ糖の排泄を促す薬剤:
体外(尿中)に糖を排出しやすくすることで血糖値を改善します。 - 注射薬:
インスリン製剤、GLP-1受容体作動薬、GIP/GLP-1受容体作動薬が含まれます。糖尿病の内服薬のみでは血糖コントロールが困難な場合に使用されることが多いです。
薬剤療法
ビグアナイド薬:メトホルミン(メトグルコ®)
- 糖尿病の第一選択薬です。
- 低血糖・体重増加をきたしにくい薬剤です。
- LDL-コレステロールを低下させることも示唆されています。
- 大血管症のリスク低減が実証されています。
- 腎機能障害(eGFR<30mL/分/1.73m2)では使用できません。
- 安価で費用対効果が大きいです。
作用
主に肝臓でのブドウ糖の生成を抑制し、インスリンの効果を高めることで肝臓や筋肉でのブドウ糖の取り込みを改善します。
注意点
下痢などの消化器症状をきたすことがあります。多量のアルコール摂取や心臓、 肺、肝臓、腎臓に機能障害がある場合には、乳酸アシドーシスという副作用を起こすことがあるため、メトホルミンの使用を避けるのが一般的です。乳酸アシドーシスの症状は、だるい、眠い、筋肉の痛み、呼吸不全・腹部の不快感、低体温・低血圧、徐脈などです。
血管内ヨード系造影剤を使用する際や全身麻酔下手術の際は、事前または検査前2日前から2日後まで休薬します。
投与してはいけない例
重症肝障害、重症感染症、中等度以上の腎障害、高度のアルコール摂取、心不全増悪時、ショック状態、低酸素血症、乳酸アシドーシスの既往、妊婦など
チアゾリジン薬:ピオグリタゾン(アクトス®)
- 低血糖をきたしにくい薬剤です。
- 心不全の増悪に注意が必要です。
作用
PPARγという受容体を活性化します。肝臓や筋肉などに作用してインスリンの効果を増強し、インスリンが効きやすくなり、血糖値を下げます。
注意点
水分や塩分を体内に蓄積しやすくするため、浮腫や心不全の悪化につながる可能性があります。女性で骨折発症の確率が増加します。膀胱がん発症の可能性の増加が示唆されているため、膀胱がん治療中は投与を避けましょう。 投与してはいけない例:心不全、重症肝障害、重症腎障害、重症感染症、妊婦など
投与してはいけない例
心不全、重症肝障害、重症腎障害、重症感染症、妊婦など
イメグリミン:(ツイミーグ®)
- 低血糖・体重増加をきたしにくい薬剤です。
作用
ツイミーグは、メトホルミンと非常に似た構造を持ちます。メトホルミンと同様にインスリンの効果を高め、更にインスリンの分泌を促進する作用もあります。肝臓での糖新生を抑え、骨格筋での糖の取り込み改善も想定されています。ミトコンドリアの機能を回復させることで、インスリンを分泌する膵β細胞を保護する可能性もあります。
注意点
メトホルミンと類似した構造を持つため、2つの薬を併用すると下痢や吐き気などの消化器症状が起こりやすくなる可能性があります。腎臓の機能が低下している方(eGFR 45ml/分/1.73m2未満)には、への投与は推奨されません。
スルホニル尿素薬(SU薬):グリメピリド(アマリール®)、グリベンクラミド(オイグルコン®、ダオニール®)
- 血糖降下作用が強いです。
- 低血糖の確率が増加します。
- 体重増加もきたしやすいです。
- 安価であり、費用対効果が大きい薬剤です。
作用
膵臓への作用によって強力なインスリン分泌効果を示します。
注意点
血糖値をしっかり下げることができますが、食前や運動後などに重篤な低血糖を引き起こす可能性があります。体重増加もきたしやすいです。
投与してはいけない例
重症肝障害、重症腎障害、重症感染症、妊婦など
グリニド薬(速効型インスリン分泌促進薬):ナテグリニド(ファスティック®、スターシス®)、ミチグリニド(グルファスト®)、レパグリニド(シュアポスト®)
- 食後高血糖の抑制に適しています。
- 作用発現までの時間が短く、食直前に服用する必要があります。
作用
膵臓に作用し、インスリン分泌を促します。
注意点
作用時間が短いため、低血糖のリスクはありますが、スルホニル尿素薬(SU薬)と比較してその確率は低いです。
投与してはいけない例
重症肝障害、重症腎障害、重症感染症、妊婦など
α-グルコシダーゼ阻害薬:アカルボース、ボグリボース(ベイスン®)、ミグリトール(セイブル®)
- 食後高血糖のコントロールに有効です。
- 食直前に服用する必要があります。
- 低血糖をきたしにくい薬剤です。
作用
多糖類の分解を遅らせることで腸管からの炭水化物吸収をゆっくりにさせることで、食後の血糖上昇の速度を抑えます。
注意点
下痢、軟便や便秘を生じやすいという特徴があります。低血糖発症時には多糖類ではなく、ブドウ糖を投与しましょう(多糖類では分解が抑制されてしまうため)。
投与してはいけない例
重症感染症、妊婦、腸閉塞など
DPP-4阻害薬:シタグリプチン(ジャヌビア®、グラクティブ®)、テネリグリプチン(テネリア®)、リナグリプチン(トラゼンタ®)、アログリプチン(ネシーナ®)、サキサグリプチン(オングリザ®)、ビルダグリプチン(エクア®)、アナグリプチン(スイニー®)、オマリグリプチン(マリゼブ®)、トレラグリプチン(ザファテック®)
- 食後高血糖のコントロールに有効です。
- 単剤では低血糖を起こしにくいです。
- 腎機能低下・腎不全でも投与できます。
- 体重増加をきたしにくい薬剤です。
作用
食事を摂ると、GLP-1・GIPというホルモンが小腸から分泌されます。これら2つのホルモンを総称してインクレチンと呼び、膵臓に対してインスリン分泌を促進します。しかし、インクレチンはDPP-4という酵素によって速やかに分解されてしまいます。DPP-4阻害薬は、DPP-4の働きを90%以上抑えることでインクレチンの作動時間を延ばし、血糖依存的にインスリン分泌を促進します。グルカゴン(肝臓のブドウ糖産生を増加させ、血糖値を上昇させるホルモン)の分泌を抑制させたり、胃内容の排泄遅延作用もあります。
注意点
特に高齢者や腎機能が低下している方ではスルホニル尿素薬(SU薬)との併用で低血糖を起こしやすため、注意が必要です。発疹 (水疱性類天疱瘡など)、Stevens-Johnson症候群、横紋筋融解症などを認めることがあります。
投与してはいけない例
重症肝障害、重症感染症、妊婦など
経口GLP-1受容体作動薬:セマグルチド(リベルサス®)
- 単剤では低血糖を起こしにくいです。
- 体重増加をきたしにくい薬剤です。
作用
膵臓のGLP-1受容体を刺激してインスリン分泌を増加させ、血糖値を下げます。
注意点
服用方法に注意が必要です。空腹時にコップ約半分の水(120mL以下)と共に服用し、その後30分間は飲食や他の薬剤の経口摂取を控える必要があります。また、便秘や下痢、嘔吐などの消化器症状を認めることがあります。
投与してはいけない例
重症肝障害、重症腎障害、重症感染症、妊婦など
SGLT2阻害薬:イプラグリフロジン(スーグラ®)、ダパグリフロジン(フォシーガ®)、ルセオグリフロジン(ルセフィ®)、トホグリフロジン(デベルザ®)、カナグリフロジン(カナグル®)、ジャディアンス(エンパグリフロジン®)
- 低血糖を起こしにくい薬剤です。
- 体重減少や血圧を低下させる作用があります。
- 大血管症のリスクを低減することが実証されています。
- 心不全増悪・腎機能低下のリスクを低減します。
作用
腎臓の近位尿細管でのブドウ糖再吸収を抑制し、尿へのブドウ糖の排泄を促進することで、血糖値を降下させます。血糖値だけでなく体重減少も期待できます。心臓や腎臓などを保護する効果が明らかとなり、一部のSGLT2阻害薬は糖尿病以外の心不全や慢性腎臓病の治療にも使用されます。
注意点
インスリンやSU薬などインスリン分泌促進薬と併用する場合には、低血糖に十分注意する必要があります。75歳以上の高齢者あるいは65〜74歳で老年症候群(サルコペニア、認知機能低下、ADL低下など)がある場合には、筋肉量の減少や脱水・転倒のリスクが増加するため、慎重に服用する必要があります。
投与してはいけない例
脱水の防止が重要です。利尿薬を併用する場合には特に注意が必要です。発熱・. 下痢・嘔吐などがあるとき、食事が十分摂れないような場合(シックデイ) には必ずクリニックに連絡しましょう。全身のだるさ・嘔吐・吐き気・体重減少などを伴う場合は、ケトアシドーシスの可能性があるので、血中または尿中ケトン体を確認することが必要です。本剤投与後、皮膚症状や尿路感染・性器感染が生じた場合は、直ちに投与を中止します。 骨折発症の確率が増加するとの報告もあります。
糖尿病の注射剤
GLP-1受容体作動薬
- 低血糖を起こしにくいです。
- 体重減少作用もあります。
- 大血管症のリスクを低減することが実証されています。
特徴
- GLP-1はインクレチンホルモンであり、主に食後に腸管から分泌されるペプチドです。GLP-1受容体作動薬は注射・経口薬があり、血糖値に依存的にインスリン分泌を促進します。
- グルカゴン分泌抑制や胃の内容物の排泄を遅延させる作用もあります。
- 空腹時に低血糖を起こしにくく、食後の高血糖の低下にも有効です。
- 体重減少効果もあります。
- ウィークリータイプ(週1回投与)や持効型インスリンとの配合剤もあります。
- 心血管疾患の再発予防効果があります。
使用時の注意
- DPP-4阻害薬との併用はできません。
- インスリンの代替薬ではありません。
- 頻度の高い副作用として嘔気・嘔吐、下痢、便秘などの消化器症状があります。
投与してはいけない例
糖尿病性ケトアシドーシス、1型糖尿病、重症感染症など
種類
効果の持続時間によって、短時間作用型と長時間作用型に分類されます。
短時間作用型のGLP-1受容体作動薬は、長時間作用型と比べて胃の内容物の排出をより遅らせるため、食後の血糖上昇をより強力に抑えます。これに属する薬剤には、エキセナチド(バイエッタ®)があります。エキセナチドはSU薬と併用する必要があります。
長時間作用型のGLP-1受容体作動薬は、1日1回または1週間に1回の投与で効果をしっかりと発揮します。これに属する薬剤には、1日1回投与のリラグルチド(ビクトーザ®)、1週間に1回投与のデュラグルチド(トルリシティ®)とセマグルチド(オゼンピック®)があります。
リラグルチドにはインスリンデグルデク/リラグルチド (ゾルトファイ®)、リキシセナチドにはインスリングラルギン/リキシセナチド(ソリクア®)という持効型インスリンとの配合剤があります。セマグルチドは、GLP-1受容体作動薬の中で最も優れた血糖改善効果と体重減少効果を持つため、最近、使用されるケースが増えています。デュラグルチドは体重減少効果が弱く、高齢者や肥満のない2型糖尿病の方に適しています。
GIP/GLP-1受容体作動薬:チルゼパチド(マンジャロ®)
体内で分泌されるGIPとGLP-1とは異なり、体内の酵素による分解を避ける特性を持ち、強力な血糖改善効果と体重減少効果を認めます。週に1回2.5〜15mgと皮下に注射します。
インスリン製剤
目的
糖尿病では、インスリンの作用が絶対的または相対的に低下しているため、高血糖が持続します。インスリン療法は、その不足分を補充して血糖コントロールを行います。
高血糖が持続すると「糖毒性」と呼ばれる現象により膵臓のインスリン分泌能が低下したり、インスリン抵抗性が増大したりします。インスリンを補充することで糖毒性が解除されると、膵臓のインスリン分泌能が回復することがあります(特に糖尿病罹患歴が短い場合)。インスリンを早期に導入したことでインスリンの必要量が徐々に減少し、短期間でインスリン療法から離脱するケースも少なくありません。一方で、低血糖のリスクが増加するので注意しましょう。
インスリン治療の適応
絶対適応
- 1型糖尿病(食止め中でも持効型インスリンは中止してはいけません)
- 糖尿病昏睡・ケトアシドーシス
- 重症の感染症、肝障害、腎障害
- 妊娠(妊娠計画期、妊娠中、授乳中)
相対適応
- 高血糖による症状
- 血糖値 300mg/dL以上の著明な高血糖
- 尿ケトン体陽性
- 経口血糖降下薬で血糖コントロール不十分
※ステロイドによる高血糖は必ずしもインスリンで治療する必要はなく、経口薬でも十分に血糖コントロール可能なことがあります。しかし、ステロイド性では昼から夕にかけて高血糖のパターンをとるため、インスリン療法の方が血糖値の微調整がしやすくなります。
インスリンの種類と特徴
働きによる分類
インスリンの働きによって基礎インスリンと追加インスリンに分類されます。
- 基礎インスリン:食事と無関係に生命保持のために分泌される分です。分泌速度は1日の中でほぼ一定です。
- 追加インスリン:食後高血糖に応じて分泌される分です。2型糖尿病の初期では主に追加インスリンが低下します。

効果持続時間による分類
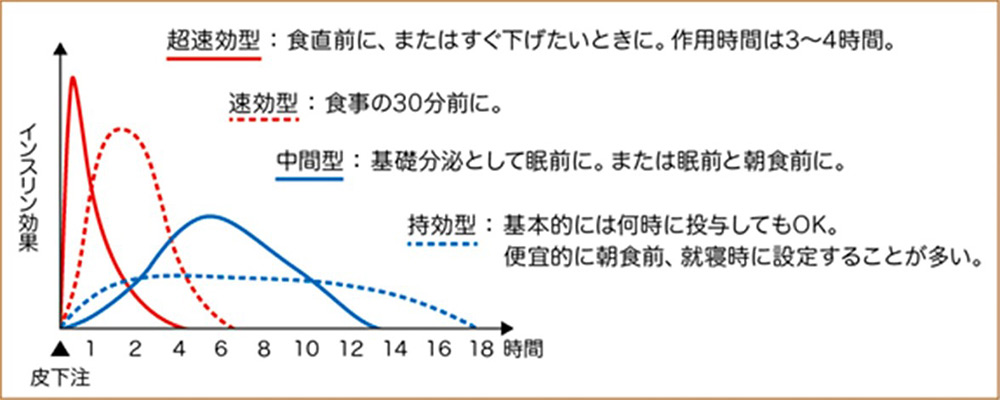
超速効型、速効型、中間型、持効型の4つのタイプがあります。現在使用されているインスリン製剤は、糖尿病患者様のインスリン分泌を健康な人のインスリン分泌に近づけるために、ヒトインスリンのアミノ酸配列に人工的な変更を加えたインスリンアナログ製剤(超速効型と持効型)を使用するのが一般的です。
-
超速効型インスリン:インスリンリスプロ(ヒューマログ®)、インスリンアスパルト(ノボラピッド®)、インスリングルリジン(アピドラ®)さらに、インスリン製剤の効果をより速く発揮するように調整されたルムジェブとフィアスプが2020年に発売されています。
追加インスリンに該当するインスリン製剤です。食事直前(10〜15分前)に皮下注射します。効果は皮下注射後10分で発現し、3〜5時間持続します。
-
速効型インスリン:ヒトインスリン(ヒューマリンR®・ノボリンR®)
静脈内投与で使用されることが多いです。効果は皮下注射後30分で発現し、5〜8時間持続します。
-
中間型インスリン:ヒトインスリン(ヒューマリンN®・ノボリンN ®)
現在はあまり使用されていません。
-
持効型インスリン:インスリンデグルデグ(トレシーバ®)、インスリングラルギン(ランタスXR®・ランタス®)、インスリンデテミル(レベミル®)
基礎インスリンに該当するインスリン製剤です。通常は1日1回注射します。効果は皮下注射後1〜2時間で発現し、24時間フラットに持続します。眠前に投与することが多いのですが、投与時刻が固定していれば何時に投与しても構いません。
レジデントのための内分泌代謝教室 米国専門医に教わる全13章 第2章より
携帯式インスリンポンプ
24時間持続的にインスリンを皮下投与する携帯式ポンプの最新型では、持続的に皮下組織内グルコースを測定して表示し、低血糖時にはアラームを鳴らしたり、一時的にインスリン注入を休止する機能を備えています。測定値に応じてインスリン投与量を自動調整するインスリンポンプも使用されています。
朝食前高血糖を認めたら?? 暁現象とSomogyi効果
夜間の高血糖が朝まで持続(深夜〜早朝のステロイドホルモンや成長ホルモンの生理的分泌のため)する現象を暁現象といいます。
夜間に低血糖が生じてその反動で早朝に高血糖をきたす現象をSomogyi効果といいます。
どちらか判定するためには持続グルコース測定システム(リブレ®など)が有用です。
インスリン皮下注射の方法
- 皮下注射部位は臍周囲の腹壁が推奨されます。この部位はインスリンの吸収が一定しているためです。ただし、臍の周囲5cm以内は線維組織により吸収が不規則になるため避けます。
- 同じ部位に繰り返し注射をしていると、皮下が硬くなり、インスリンの吸収が不安定になります。毎回場所を変えて注射します。
- 懸濁している製剤は毎回、使用直前によく撹拌します。
- 正確な量を注入するため、空打ちをします。
- インスリン注入には時間がかかるため、シリンジを押したまま10秒以上待ちましょう。
- 逆流を防ぐため、ダイアルを押したまま注射針を抜きましょう。
- 血糖コントロールが不安定な場合は、注射部位と注射手技を確認しましょう。
フリースタイルリブレ2による血糖管理
フリースタイルリブレは、Abbott社から販売されています。手のひらサイズのReaderと腕の後ろ側に装着する使い捨てセンサーを使用します。Readerを使ってワイヤレスでセンターをスキャンすることでグルコール値のトレンドをみることができます。最大2週間分の(間質液中の)ブドウ糖濃度のデータをみることができます。
特徴
指先に針を刺すことなく測定が可能です。測定データはグラフで表示され、低血糖リスクを軽減させることが臨床データで示されています。
スマートフォンアプリで管理が可能になりました。1分毎にリアルタイムでグルコース値を測定することができるため、スキャンが不要です。アラート機能が付き、高血糖・低血糖時、受信圏外時に反応します。オン・オフ設定も可能です。測定データは約90日間保存されます。

Abbott Japanホームページ参照
これまでインスリンを使用されている方のみが保険適応となっておりましたが、このたび「選定療養(保険外併用療養費)」の制度を利用してインスリンを使用していない患者様もフリースタイルリブレ2を利用できるようになりました。